Profil pacientů s nekontrolovanou arteriální hypertenzí a/nebo dyslipidemií v primární péči v Česku – studie LipitenCliDec: výsledky 1. fáze
Characteristics of patients with uncontrolled arterial hypertension and/or dyslipidemia in primary care in Czechia – LipitenCliDec Study: 1st phase results
Introduction: The aim of the observational, multicentre study LipitenCliDec was to map the level of control of cardiovascular (CV) risk factors and characterize the patient population who failed to reach the recommended blood pressure and/or lipid target values in daily practice. Another important outcome of this study should be the capture of patients meeting the criteria for familial hypercholesterolemia (FH) as defined by the MedPed (Make Early Diagnosis to Prevent Early Deaths in Medical Pedigrees) project aimed at early detection and proper treatment of these patients.
Methods: The study was conducted at GPs who offered participation to all consecutive patients diagnosed with arterial hypertension (AH) as well as dyslipidaemia where AH and/or dyslipidaemia are not controlled (blood pressure > 140/90 mm Hg, dyslipidaemia as recommended ESC/EAS Guidelines for management of dyslipidaemia 2016.
Results: Out of the 3769 enrolled patients, 55.3% were males (median age 61 years) and 44.6 % were females (median age 64 years). Lipid profile – mean (standard deviation – SD), [mmol/L]: total cholesterol 5.81 (1.32), LDL-C 3.52 (1.12), HDL-C 1.44 (0.58), non-HDL - C 4.37 (1.32), triglycerides 2.11 (1.37). Blood pressure (BP) – mean (SD), [mm Hg]: systolic BP 143.9 (16.3) and diastolic BP 85.4 (10.5). The proportions of the CV risk categories across the study population were: very high 22.9 %, high 29.5 %, moderate 35.1 % and low 12.6 %. 2627 patients (69.7 %) were eligible for calculation of 10-years CV risk according to the Systematic Coronary Risk Evaluation (SCORE) tables. FH was suspected in 256 (10.6 %) out of the 2 356 patients, who were evaluated for FH diagnosis.
Conclusion: In LipitenCliDec study, CV risk factors were quantified in the target population of patients diagnosed with uncontrolled arterial hypertension (AH) and/or dyslipidaemia by each CV risk category and in total. Most patients in the study population fall into the category of very high and high CV risk due to manifest CV disease, or the presence of diabetes or renal disease.
Keywords:
arterial hypertension – cardiovascular risk factors – dyslipidaemia – familial hypercholesterolemia – study LipitenCliDec
Autoři:
Martin Šatný; Jana Mašková; Eva Tůmová; Jiří Laštůvka; Michal Vrablík
Působiště autorů:
III. interní klinika – klinika endokrinologie a metabolismu 1. LF UK a VFN v Praze
Vyšlo v časopise:
AtheroRev 2020; 5(1): 47-52
Kategorie:
klinické studie
Souhrn
Úvod: Cílem observační, multicentrické studie LipitenCLiDec bylo zmapovat úroveň kontroly kardiovaskulárních (KV) rizikových faktorů a charakterizovat populaci pacientů, u kterých se v každodenní praxi nezdařilo dosáhnout doporučených cílových hodnot krevního tlaku a/nebo lipidů. Dalším významným výstupem této studie by mělo být zachycení pacientů splňujících kritéria familiární hypercholesterolemie (FH) definovaná podle projektu MedPed (Make early diagnosis to Prevent early deaths in Medical Pedigrees) zaměřeného na včasné vyhledání a správnou léčbu těchto pacientů.
Pacienti a metody: Studie probíhala na pracovištích praktických lékařů, kteří účast nabízeli všem konsekutivním pacientům s diagnózou arteriální hypertenze (AH) a zároveň dyslipidemie, u kterých AH a/nebo dyslipidemie nebyly kontrolovány – krevní tlak > 140/90 mm Hg a dyslipidemie dle doporučení České společnosti pro aterosklerózu (ČSAT) 2017.
Výsledky: Z 3 769 zařazených pacientů bylo 55,3 % mužů (medián věku 61 let) a 44,6 % žen (medián věku 64 let). Lipidový profil – průměr (směrodatná odchylka – SD), [mmol/l]: celkový cholesterol 5,82 (1,32), LDL-C 3,52 (1,12), HDL-C 1,44 (0,59), non-HDL-C 4,38 (1,33), triglyceridy 2,13 (1,50). Hodnoty krevního tlaku (TK) – průměr (SD), [mm Hg]: systolický TK 143,9 (16,3) a diastolický TK 85,4 (10,5). Zastoupení kategorií KV-rizika v celé populaci bylo následující: velmi vysoké 22,9 %, vysoké 29,5 %, střední 35,1 % a nízké 12,6 %. 10leté KV-riziko podle tabulek SCORE (Systematic Coronary Risk Evaluation) bylo možné počítat u 2 627 (69,7 %) pacientů. Podezření na FH měl lékař u 256 (10,6 %) z 2 356 pacientů, u kterých bylo toto riziko posuzováno.
Závěr: V rámci studie LipitenCliDec byly kvantifikovány faktory KV-rizika v cílové populaci pacientů s nekompenzovanou AH a/nebo dyslipidemií podle jednotlivých kategorií KV-rizika i celkem. Většina zařazených pacientů spadá do kategorie s velmi vysokým a vysokým KV-rizikem pro již přítomné kardiovaskulární onemocnění, diabetes nebo renální onemocnění.
Klíčová slova:
arteriální hypertenze – dyslipidemie – familiární hypercholesterolemie – kardiovaskulární rizikové faktory – studie LipitenCLiDece
Úvod
Kardiovaskulární onemocnění (KVO) zůstávají i přes veškeré snahy nejčastější příčinou předčasné morbidity a mortality nejen v Evropě, ale stále častěji i v rozvojových zemích. Není tedy překvapením, že KVO v Evropské unii představují přímé i nepřímé náklady ve výši přibližně 192 miliard euro [1].
Příčiny KVO jsou multifaktoriální, nejčastěji se setkáváme s KVO souvisejícími s aterosklerózou (ASKVO). Ty mají řadu známých rizikových faktorů, nejčastěji rozdělované na ovlivnitelné a neovlivnitelné. Mezi ovlivnitelné faktory patří kouření, nedostatek tělesné aktivity či dietní návyky, dále ale také zvýšený krevní tlak (TK), diabetes mellitus 2. typu (DM2T) nebo dyslipidemie. Mezi neovlivnitelné rizikové faktory řadíme věk, pohlaví či genetické pozadí jedince [2].
Odborné společnosti pravidelně publikují doporučené postupy léčby na základě tzv. principů medicíny založené na důkazech (EBM – Evidence Based Medicine). V České republice jsou aktuálně platná Doporučení pro diagnostiku a léčbu arteriální hypertenze (AH) vydané Českou společností pro hypertenzi v roce 2017 [3] a Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019 [2].
Dosažení cílové hladiny TK v klinické praxi může být obtížné z mnoha důvodů, přičemž zásadní roli sehrává nízká adherence pacienta k léčbě, obezita, nadměrná spotřeba soli, ale i suboptimální léčba, nebo nevhodné lékové interakce, které vedou ke snížení účinnosti antihypertenziv [4]. Obtížné dosažení cílové hladiny krevních lipidů i při intenzivní léčbě kombinací hypolipidemik bylo rovněž mnohokrát dokumentováno [5,6].
Při terapeutické rozvaze u individuálního pacienta je nezbytné stanovit jeho kardiovaskulární (KV) riziko, které vyjadřuje pravděpodobnost rozvoje ne/fatální KV-příhody v určeném časovém období [7]. Nejužívanějším nástrojem ke stratifikaci rizika v klinické praxi je systém SCORE [8], který je založen na velkém reprezentativním vzorku pacientů z Evropy a predikuje pravděpodobnost úmrtí na fatální KV-příhodu v následujících 10letech. Tabulky SCORE lze využít u pacientů bez dosud manifestního KVO, tj. v rámci primární prevence KVO. Pacienti, kteří již některé z KVO prodělali či mají definovanou konstelaci rizikových faktorů, jsou automaticky zařazeni do skupiny jedinců s vysokým či velmi vysokým KV-rizikem.
V současnosti je problematice prevence KVO věnována velká pozornost a k dispozici máme řadu doporučení odborných společností (např. [9]) a množství dostupných léčebných prostředků k ovlivnění rizikových faktorů. Je ale zřejmé, že v běžné klinické praxi nejsou dostatečně využívány. Příčin tohoto stavu lze identifikovat více, počínaje omezenou platností výsledků klinických studií pro každodenní praxi, osobními preferencemi a zkušenostmi lékařů, konče nedostatkem času, ekonomickými faktory a postoji pacientů. K neuspokojivé kontrole rizikových faktorů KVO přispívá také jejich nedostatečný screening, nepřesné stanovení rizika a váhavost v prosazování cílových hodnot daných doporučenými postupy [10].
Cílem studie LipitenCliDec je zhodnotit úroveň kontroly KV-rizikových faktorů v běžné klinické praxi u pacientů, kteří nedosahují cílové hladiny krevního tlaku a/nebo lipidů, zmapovat schémata léčby dané populace, vyhodnotit úroveň kontroly rizikových faktorů s odstupem 3–6 měsíců a stanovit adherenci pacientů k jejich léčbě. Dalším významným výstupem této studie by mělo být zachycení pacientů splňující kritéria familiární hypercholesterolemie definovaná podle projektu MedPed (Make early diagnosis to Prevent early deaths in Medical Pedigrees) zaměřeného na včasné vyhledání a správnou léčbu těchto pacientů. V této publikaci prezentujeme charakteristiku cílové populace, jak byla zachycena při první návštěvě v rámci studie LipitenCliDec.
Pacienti a metody
Hlavním cílem observační, prospektivní, multicentrické studie LipitenCliDec bylo stanovit úroveň kontroly KV-rizikových faktorů a možnost přítomnosti familiární hypercholesterolemie u pacientů s nekontrolovanou arteriální hypertenzí (TK > 140/90 mm Hg) a/nebo nekontrolovanou dyslipidemií (dle doporučení ČSAT 2017). Studie probíhala u praktických lékařů na celém území České republiky, kdy účast byla nabídnuta všem konsekutivním pacientům, kteří splnili kritéria. Známá diagnóza FH byla vyřazujícím kritériem. Data byla sbírána ze zdravotnické dokumentace a zpracována metodami popisné statistiky. Výsledky laboratorního vyšetření nesměly být starší 3 měsíců od zařazení. Splnění MedPed kritérií bylo hodnoceno podle tabulek převzatých z publikace Vaclová et al 2016 [11]. Studie byla schválena etickou komisí a pacienti podepisovali s účastí ve studii informovaný souhlas.
Výsledky
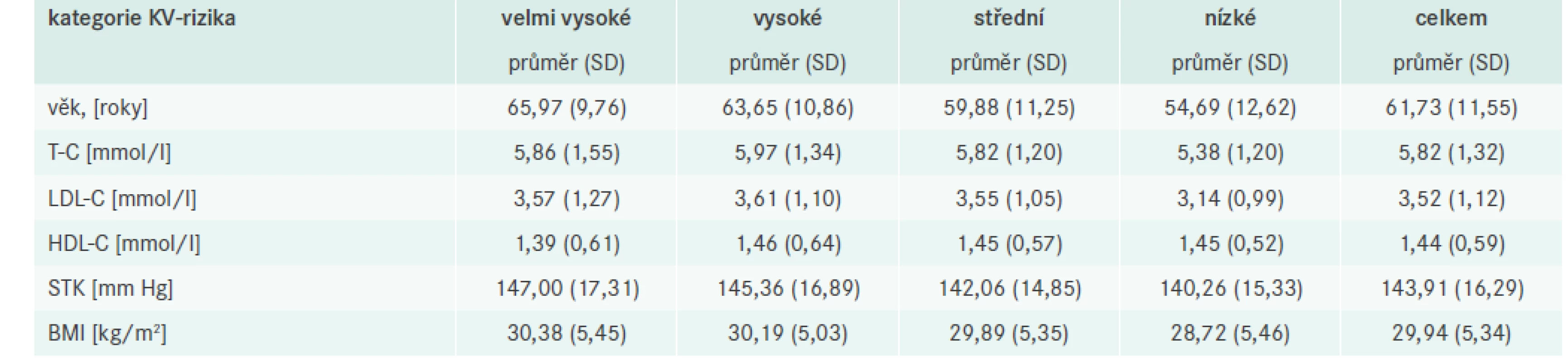
Celkem bylo do studie LipitenCliDec zařazeno 3 769 pacientů z 382 pracovišť. V populaci bylo 55,3 % mužů s mediánem věku 61 let a 44,6 % žen s mediánem věku 64 let. 28,3 % pacientů bylo aktivních kuřáků a 17,0 % bývalých kuřáků. Průměry (směrodatná odchylka – SD) dalších parametrů jsou následující: TK [mm Hg] systolický 143,9 (16,3) a diastolický 85,4 (10,5) s dostupnými daty u 3 768 pacientů, obvod pasu [cm] 101,82 (15,71) u celkem 1 773 pacientů, non-HDL cholesterol (non-HDL-C) [mmol/l] 4,38 (1,33) a triglyceridy [mmol/l] 2,13 (1,50) u 3 743 pacientů. Ostatní parametry uvádí tab. 3 níže.
Tab. 1 popisuje četnost pacientů v kategoriích KV-rizika podle Catapano et al 2016 [12] a kategorie rizika fatální KV-příhody v následujících 10 letech podle tabulek SCORE. 69,7 % pacientů bylo hodnotitelných podle modelu SCORE. Zbývající část pacientů z cílové populace spadá především do kategorie s velmi vysokým a vysokým rizikem pro již přítomné KVO, diabetes či chronické renální onemocnění.

Tab. 2 uvádí četnost pacientů podle 4 kategorií KV-rizika podle zařazovacích kritérií, tj. zda má pacient nekompenzovanou AH, LDL-cholesterol (LDL-C), nebo non-HDL-C, a navíc, zda lékař hodnotí pacienta jako obézního nebo s nadváhou. Kromě obezity/nadváhy s téměř stejnou četností v kategorii s velmi vysokým a vysokým KV-rizikem, je shodně u všech parametrů nejvyšší četnost v kategorii s nejvyšším KV-rizikem a postupné snižování četnosti přesně odpovídá snižování míry KV-rizika.
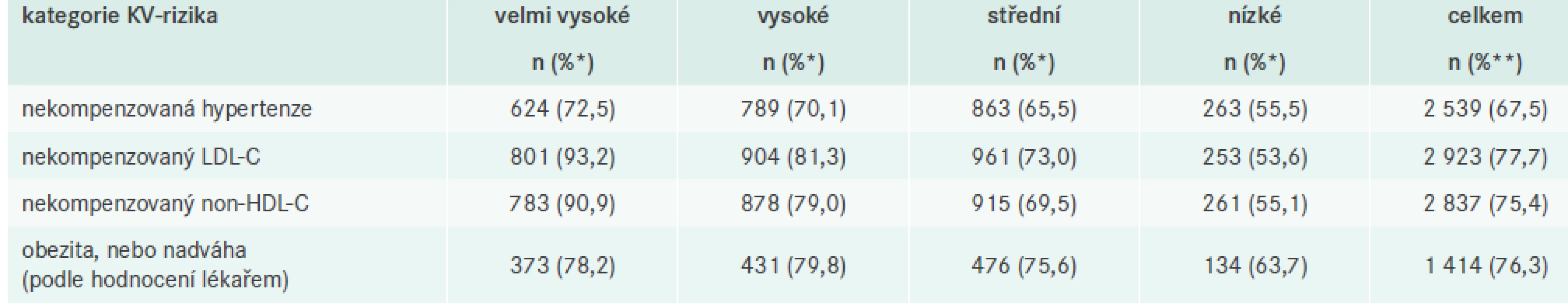
V tab. 3 jsou shrnuty průměry a SD kontinuálních parametrů, podle kterých se v tabulkách SCORE určuje riziko fatální KV-příhody během 10let a parametrů tělesné hmotnosti. U věku, systolického TK a BMI opět pozorujeme postupné snižování hodnot v korelaci se snižováním míry KV-rizika. U celkového cholesterolu a LDL-C je s nepatrným rozdílem vyšší hodnota v kategorii vysokého KV-rizika oproti hodnotám v kategorii s velmi vysokým rizikem. Ve zbývajících kategoriích ale pozorujeme opět postupné snižování u obou parametrů. U HDL-C dochází k opačnému trendu, kdy nejnižší průměrnou hodnotu dosahuje kategorie s nejvyšším KV-rizikem a v ostatních kategoriích zůstává průměrná hodnota HDL-C téměř konstantní.
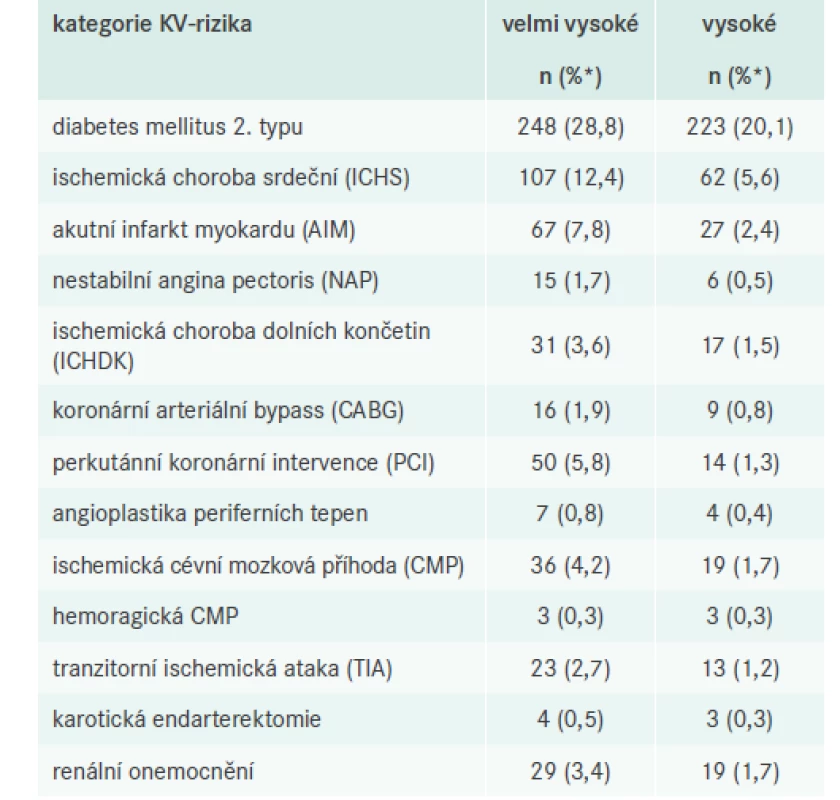
Tab. 4 popisuje četnosti komorbidit a potvrzených KV-příhod u pacientů ze dvou kategorií s nejvyšším KV-rizikem.
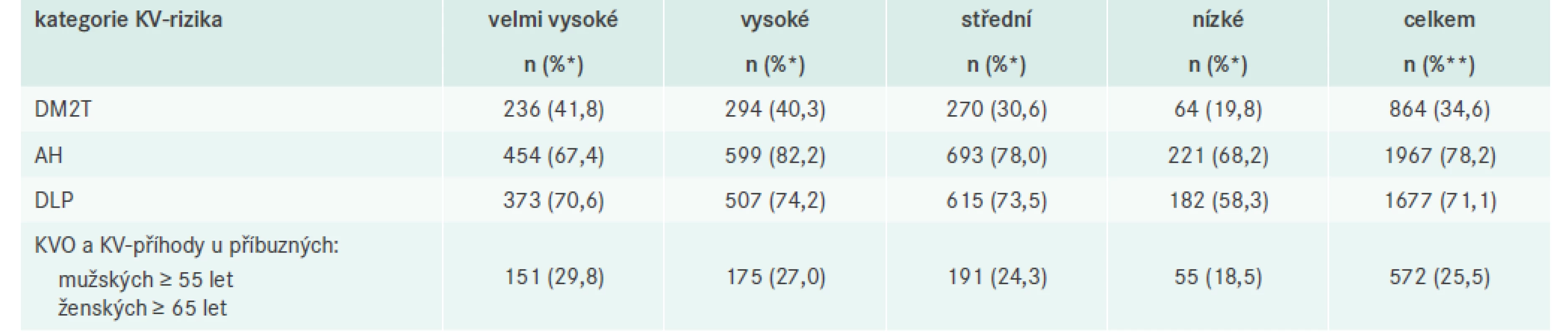
Vliv genetických faktorů hodnocený jako četnost pacientů s vybranými komorbiditami v rodinné anamnéze podle kategorií KV-rizika uvádí tab. 5. DM2T a KVO, nebo KV-příhoda v časném věku v rodinné anamnéze zřetelně zvyšuje KV-riziko pacienta. Naopak u AH a dyslipidemie v rodinné anamnéze takto jasná korelace s mírou KV-rizika pacienta není, nicméně absolutní počet pacientů s pozitivní rodinnou anamnézou výskytu těchto dvou RF je velmi vysoký ve všech kategoriích (v celé populaci 78,2 % pro AH a 71,1 % pro dyslipidemii).
Mezi další cíle studie LipitenCliDec patřilo zvýšit povědomí o onemocnění FH. Mezi sbíraná data patřily i odpovědi na otázky, zda pacient splňuje kritéria MedPed pro FH, zda má lékař podezření na FH a dále z jakého důvodu má lékař podezření na diagnózu FH. MedPed kritéria byla splněna u 218 pacientů (tj. 9,9 % pacientů, u kterých byla tato kritéria hodnocena – u celkem 2 184 pacientů) a podezření na FH bylo navíc vysloveno u 256 pacientů (tj. 10,6 % pacientů, u kterých se lékař nad touto problematikou zamýšlel – u celkem 2 356 pacientů). Analýzu dat týkající se diagnostické rozvahy pro FH uvádí tab. 6.

Diskuse
Aktuální souhrn přináší vstupní charakteristiku rozsáhlého projektu LipitenCliDec provedeného v téměř 400 ordinacích praktických lékařů v celé České republice. Projekt byl zaměřen na výskyt dvou nejčastějších a nejvýznamnějších rizikových faktorů aterosklerózy a jí podmíněných KVO. Dále šlo o popis kontroly rizikových faktorů a posouzení výskytu FH, nejčastějšího vrozeného metabolického onemocnění.
Projekt LipitenCliDec navazuje na podobná šetření provedená v České republice v minulosti [13,14]. Přes rozdíly v designu průzkumu se základní poselství nemění: česká populace má vysokou prevalenci rizikových faktorů a jejich kontrola přes veškeré úsilí zůstává na neuspokojivé úrovni.
Čeho bychom si měli v prezentovaných datech zvláště povšimnout?
Začněme stratifikací KV-rizika. Jak je vidět z tab. 1 stratifikace rizika pomocí tabulek SCORE klasifikuje dvě třetiny ze zařazených vhodných pro použití tabulek SCORE (přibližně 70 % celého souboru bez anamnézy KVO nebo dalších podmínek automaticky spojených s kategorií rizika) do nízké a středně rizikové kategorie. Berme tento nález jako důležité upozornění na možné podhodnocení rizika i při správném použití stratifikace pomocí SCORE [8]. S ohledem na fakt, že byli zařazováni nemocní průměrného věku okolo 60let s neuspokojivou kompenzací minimálně jednoho hlavního rizika ASKVO, lze se domnívat, že SCORE skutečně v námi sledovaném souboru riziko podhodnocovalo. Připomeňme, že pomocí SCORE hodnotíme pouze riziko fatálních příhod, a ještě pouze v 10letém časovém horizontu. Navíc vynecháváme všechny determinanty aterosklerózy spojené s inzulinovou rezistencí. S ohledem na zastoupení diabetiků, které bylo ve sledovaném souboru, dle očekávání, přibližně 2krát vyšší než v obecné populaci, představují komponenty inzulinové rezistence a metabolického syndromu další faktory zvyšující rizikovost sledovaných.
Zejména v nejvyšších rizikových kategoriích byla kontrola hypertenze a dyslipidemie nedostatečná. Tři čtvrtiny velmi vysoce rizikových pacientů mělo nedostatečnou kontrolu hypertenze, dyslipidemii v této rizikové kategorii nemělo kompenzovanou více než 90 % pacientů. Projekt byl přitom designován před publikací poslední verze doporučení pro management DLP evropských společností i Stanoviska České společnosti pro aterosklerózu k těmto guidelines, která posunula cílové hodnoty opět níže [15,16]. Lze se tedy domnívat, že právě u nejrizikovějších osob dnes představuje kontrola DLP ještě větší problém a léčebných cílů nedosahujeme prakticky u nikoho. Podívejme se na lipidová data LipidtenCliDec blíže. Průměrné koncentrace LDL-C v kategorii velmi vysokého rizika jsou dokonce nejvyšší ze všech sledovaných skupin. Alarmující je zejména srovnání s daty ze studií EUROASPIRE sledující kontrolu rizikových faktorů u pacientů v sekundární prevenci. Při posledním již pátém šetření dokumentují autoři průměrné LDL-cholesterolemie na úrovni 2,02 ± 0,91 mmol/l [17]. Ve srovnání s tímto nálezem měli zařazení do studie LipitenCliDec hladiny LDL-C o téměř 80 % vyšší! Částečně tento výsledek zdůvodní uspořádání studie, v níž jsme chtěli zachytit situaci pacientů s neuspokojivou kontrolou hlavních rizik. Velmi zajímavý bude ale pohled na léčebné strategie a především na využití možností hypolipidemické léčby v další fázi prezentace výsledků projektu.
Zajímavý cílem sledování LipitenCliDec reprezentovalo posouzení významu genetických faktorů z hlediska rizika ASKVO. Obecně se předpokládá, že v průměru se genetické faktory podílí na vzniku ASKVO asi z 50 % [18]. Nepřekvapí proto vysoké zastoupení pozitivní rodinné anamnézy předčasné manifestace cévních příhod v našem souboru, a ještě méně pak velmi vysoká prevalence výskytu hypertenze a dyslipidemie v rodinné anamnéze sledovaných.
Familiární hypercholesterolemie představuje typický příklad silného geneticky podmíněného rizika ASKVO. Riziko nositelů mutace v genu pro LDL-receptor je v každé úrovni LDL-cholesterolemie až 5krát vyšší než u osob bez mutace [19]. Jedině časná detekce a správná léčba může zabránit cévním komplikacím. I proto jsme jako další z cílů LipitenCliDec stanovili detekci suspektní FH mezi zařazenými. Tu lékaři participující na studii vyjádřili u více než 10 % zařazených. Aktuálně se odhady prevalence FH v obecné populaci pohybují mezi 1 : 200 až 1 : 250, tedy kolem 0,5 % [20]. Dramaticky vyšší odhad zaznamenaný v naší studii lze vysvětlit více faktory. Zásadní představují zařazovací kritéria – vybíráni byli pouze pacienti s nedostatečně kontrolovanou hypertenzí anebo dyslipidemií. Právě druhých jmenovaných musíme očekávat mezi pacienty s FH vysoké zastoupení, protože ani v praxi specializované ambulance se nedaří k cílovým hodnotám LDL-C přivést více než 15 % FH pacientů [21]. Dalším vysvětlením pozorovaného nálezu mohou být i použitá kritéria pro FH. V rámci LipitenCliDec byla použita kritéria MedPed, která mají vysokou senzitivitu, ale jejich specificita může být nízká. Zajímavé bude se v další analýze dat podívat na stratifikaci FH pomocí dalších klasifikačních systému – například Dutch Lipid Clinic Network Criteria.
Závěr
Celkově můžeme konstatovat, že studie LipitenCliDec v souladu s plánem zařadila do sledování rozsáhlou kohortu rizikových osob s neuspokojivou kontrolou rizikových faktorů. Přestože nejde o reprezentativní vzorek populace, můžeme s ohledem na velikost souboru i počet participujících center předpokládat, že se podařilo shromáždit data odrážející reálný stav každodenní praxe péče o nemocné s arteriální hypertenzí a dyslipidemií. V dalších analýzách bude zajímavé sledovat dosažitelnost změny kontroly rizika v krátkém intervalu 3 měsíců i terapeutické zvyklosti v intervenci hlavních rizik aterosklerózy.
Děkujeme všem kolegyním a kolegům, kteří se na sběru dat v projektu LipitenCliDec podílejí. Projekt LipitenCliDec probíhá pod záštitou České společnosti pro aterosklerózu. Podporu projektu poskytuje společnost KRKA. Sběr dat a statistické zpracování zajišťuje společnost Neox.
MUDr. Martin Šatný
Doručené do redakcie 4. 1. 2020
Prijaté po recenzii 17. 1. 2020
Zdroje
- Townsend N, Wilson L, Bhatnagar P et al. Cardiovascular disease in Europe: epidemiological update 2016. Eur Heart J 2016; 37(42): 3232–3245. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehw334>.
- Vrablík M, Piťha J, Bláha V et al. Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019. AtheroRev 2019; 4(3): 126–137.
- Widimský J jr, Filipovský J, Ceral J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2017. Doporučení České společnosti pro hypertenzi. Hypertenze KV Prevence 2018; 7(Suppl): 2–22.
- Widimský J. Léčba hypertenze v každodenní praxi. Interní Med 2010; 12(5): 236–246.
- Kotseva K, Wood D, De Backer G et al. Cardiovascular prevention guidelines in daily practice: a comparison of EUROASPIRE I, II, and III surveys in eight European countries. Lancet 2009; 3733(9667): 929–940. Dostupné z DOI: <http://dx.doi.org/10.1016/S0140–6736(09)60330–5>.
- Farnier M, Averna M, Missault L et al. Lipid-altering efficacy of ezetimibe/simvastatin 10/20 mg compared with rosuvastatin 10 mg in high risk hypercholesterolaemic patients inadequately controlled with prior statin monotherapy – The IN-CROSS study. Int J Clin Pract 2009; 63(4): 547–559. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1742–1241.2009.02022.x>.
- Tůmová E, Vrablík M. Stratifikace kardiovaskulárního rizika a nové cílové hodnoty sérových lipidů. Kardiol Rev Int Med 2017; 19(3): 152–156.
- Conroy RM, Pyorala K, Fitzgerald AP et al. Estimation of ten-year risk of fatal cardiovascular disease in Europe: the SCORE project. Eur Heart J 2003; 24(11): 987 – 1003. Dostupné z DOI: <http://dx.doi.org/10.1016/s0195–668x(03)00114–3>.
- Piepoli MF, Hoes AW, Agewall S et al. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts) Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). Eur Heart J 2016; 37(29): 2315–2381. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehw106>.
- Štulc T, Šnejdrlová M, Češka R. Prevence kardiovaskulárních onemocnění v běžné klinické praxi: lze dosáhnout zlepšení? Vnitř Lék 2014; 60(11): 931–936.
- Vaclová M, Vrablík M, Freiberger T et al. Projekt MedPed – pacienti s familiární hypercholesterolemií ve středu pozornosti. Kardiol Rev Int Med 2016; 18(3): 203–207.
- Catapano AL, Graham I, De Backer G et al. ESC Scientific Document Group; 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias. Eur Heart J 2016; 37(39): 2999–3058. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehw272>.
- Vrablík M, Chmelík Z, Lánská V. Kardiovaskulární rizikový profi l u 40letých mužů a 50letých žen v České republice: výsledky průřezové studie. Vnitř Lék 2014, 60(11): 980–986.014, 60(11): 980–986.
- Vrablík M, Freiberger T, Lánská V et al. Projekt Atractiv: zlepšení kardiovaskulární prevence v podmínkách primární péče v České republice. Vnitř Lék 2008; 54(12):1131–1139.
- Mach F, Baigent C, Catapano AL et al. ESC Scientific Document Group. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J 2020; 41(1):111–188. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehz455>.
- Vrablík M, Piťha J, Blaha V et al. Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019. AtheroRev 2019; 4(3): 126–137.
- Vorlíčková P, Mayer O, Bruthans J et al. Změny v adherenci k doporučené cílové hodnotě LDL cholesterolu mezi lety 2006 a 2017 u českých pacientů s chronickou ischemickou chorobou srdeční. [The changes in achievement of target LDL-cholesterol levels between 2006 and 2017 in Czech patients with chronic coronary heart disease]. Cor et Vasa 2019 : 61(1): 20–26. Dostupné z DOI: <https://doi.org/10.1016/j.crvasa.2018.05.002>.
- McPherson R, Tybjaerg-Hansen A. Genetics of Coronary Artery Disease. Circ Res 2016; 118(4): 564–578. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCRESAHA.115.306566>.
- Khera AV, Won HH, Peloso GM et al. Diagnostic yield and clinical utility of sequencing familial hypercholesterolemia genes in patients with severe hypercholesterolemia. J Am Coll Cardiol 2016; 67(22): 2578–2589. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jacc.2016.03.520>.
- Vrablík M, Freiberger T, Blaha V et al. Souhrn konsenzu panelu expertů European Atherosclerosis Society k otázce diagnostiky a klinickému vedení nemocných s familiární hypercholesterolemií. Hypertenze a KV prevence 2015; 4(2): 44–48.
- Vrablík M, Rašlová K, Vohnout B et al. Real-life LDL-C treatment goals achievement in patients with heterozygous familial hypercholesterolemia in the Czech Republic and Slovakia: Results of the PLANET registry. Atherosclerosis 2018; 277 : 355–361. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2018.08.008>.
Štítky
Angiologie Diabetologie Interní lékařství Kardiologie Praktické lékařství pro dospěléČlánek vyšel v časopise
Athero Review

2020 Číslo 1
-
Všechny články tohoto čísla
- Komentár k novým odporúčaniam pre manažment dyslipidémií a kardiovaskulárne riziko z pohľadu diabetes mellitus
- Hypercholesterolémia ako rizikový faktor pre poruchu sluchu: Máme dostatok dôkazov?
- Kyselina močová a význam snižování její hladiny z hlediska prevence aterosklerózy a kardiovaskulárních onemocnění
- Editorial
- Editorial
- Inzulinová rezistence a ateroskleróza: jak zvýšit inzulinovou senzitivitu
- Úskalí dietoterapie při dyslipidemiích
- ASCOT Legacy: první dlouhodobé sledování vlivu antihypertenzivní léčby v kombinaci se statinem na mortalitu
- Profil pacientů s nekontrolovanou arteriální hypertenzí a/nebo dyslipidemií v primární péči v Česku – studie LipitenCliDec: výsledky 1. fáze
- Účinnosť a bezpečnosť nízkej dávky kolchicínu po infarkte myokardu: komentár ku štúdii Colchicine Cardiovascular Outcomes Trial (COLCOT)
- Horúce novinky zo štúdie ODYSSEY OUTCOMES (kongres American Heart Association november 2019)
- Rešerše zajímavých článků ze zahraniční literatury
- Zprávy z odborných akcí ČSAT
- Homocysteínový konsenzus
- Athero Review
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle
- Kyselina močová a význam snižování její hladiny z hlediska prevence aterosklerózy a kardiovaskulárních onemocnění
- Komentár k novým odporúčaniam pre manažment dyslipidémií a kardiovaskulárne riziko z pohľadu diabetes mellitus
- Homocysteínový konsenzus
- Inzulinová rezistence a ateroskleróza: jak zvýšit inzulinovou senzitivitu
